下垂体腺腫
下垂体腺腫とは?
下垂体はトルコ鞍と呼ばれる頭蓋骨の中心にある窪み(図1)に存在する、小指の先ほどの非常に小さな臓器です。トルコ鞍は鼻側からみると、蝶形骨という鼻に連続した空洞に突出するように存在しています(図2)。この蝶形骨の発達具合には個人差があります。
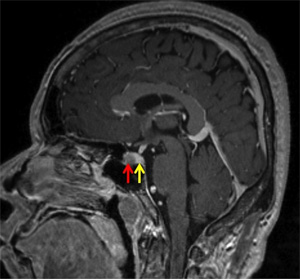
図1: 微小腺腫
下垂体上方(頭蓋内)には視覚情報を脳に伝える視神経、左右視神経の交わる視交差、下垂体茎が存在しており、これらは脳脊髄液とよばれる液体の中に存在します。下垂体の両脇には海綿静脈洞とよばれる多数の静脈の密集した組織が存在します。海綿静脈洞の静脈の間には、脳を栄養する一番太い血管である内頸動脈や、動眼神経、滑車神経、外転神経とよばれる眼球を動かす3つの神経、三叉神経とよばれる顔の近くを担う神経が走行します(図3)。
下垂体は前葉と後葉に分けられます。下垂体は視床下部とよばれる脳の領域につながり、調整を受けています(図4)。
前葉からは成長ホルモン(GH、小児では体の成長促進、脂肪分解や糖利用を制御します。)、副腎皮質刺激ホルモン(ACTH、腎臓の近くに存在する副腎と呼ばれる臓器を介して、体が脂肪や糖やタンパクを活用するのを制御します。また、外傷や感染などの侵襲ストレスに打ち勝つ働きがあります。)プロラクチン(乳腺の発育、乳汁の分泌作用があります。)、甲状腺刺激ホルモン(TSH、甲状腺を刺激して、心拍や体温、全身の代謝を制御します。)、卵胞刺激ホルモン(LH)/黄体化ホルモン(LH/FSH、月経や精子の形成を制御します。)が産生されます。
後葉からは抗利尿ホルモン(ADH、腎臓に働き、尿量を抑制します)が産生されます。
小さな臓器である下垂体は上記のごとく体内のホルモンの中枢で、さまざまな働きを担っています。下垂体機能が廃絶した場合、適切な薬物治療をおこなわなければ生命維持はできません。
この下垂体にできる腫瘍が下垂体腺腫です。基本的には良性腫瘍(転移することはありません)ですが、ごくわずかに下垂癌とよばれる悪い性格の腫瘍も混じっています。
脳腫瘍のなかでは3番目に多い腫瘍です。また、最近では脳ドックなどで特に症状がでる前の下垂体腺腫がみつかることもあります。ある報告では正常大人の10〜20%に下垂体腺腫がみつかったという報告もあります。無症状の下垂体腺腫は通常は手術を必要としませんが、その場合も慎重な経過観察を要します。
下垂体腺腫による症状は大きく3つにわけられます(図5)。
- 1) 腫瘍による周囲組織の圧迫による症状。
- 2) 腫瘍からの下垂体ホルモンの過剰産生による症状。
- 3)下垂体ホルモンの産生低下による症状。
1)圧迫による症状として頻度が高いのは、下垂体のすぐ上に存在する視神経や視交差と呼ばれる左右の視神経の交わる部位の圧迫によるものです。視神経、視交差の圧迫によって、視野障害、視力障害をきたします。両目で見ると、初期の視野障害は自覚しないことも多いです。典型的には視野の外側上方から障害されます。次第に、外側全体に広がります。これは両耳側半盲とよばれ、細い筒越しに世界をみているような視野狭窄となります(図6)。さらに進行すると視力も障害されてきます。
また、下垂体の左右両脇に存在する海面静脈洞という部分に腫瘍が進展すると、左右の眼球を動かす神経が圧迫されることがあります。この場合は、物が2重にみえるといった眼球運動の症状がでます。
2)腫瘍からの下垂体ホルモンの過剰産生による症状は、産生されるホルモンの種類によって異なります。
成長ホルモンを過剰産生する腫瘍(GH産生腫瘍、先端巨大症または巨人症と呼ばれます)の場合、数年前に比べて顔つきが変わる(鼻、あごが大きくなる、額が飛び出る、唇が厚くなる、歯の噛み合わせが悪くなる)、足が大きくなって靴のサイズがあわなくなる、指が太くなって指輪があわなくなる、などの特徴的身体所見の変化に加え、高血圧、脂質異常や糖尿病などの代謝異常を高率に合併します。
副腎皮質刺激ホルモンを産生する腫瘍(ACTH産生腫瘍、クッシング病と呼ばれます)の場合、副腎皮質刺激ホルモンが過剰産生される結果、副腎からコルチゾールとよばれるステロイドホルモンが過剰に分泌されます。この結果、腕や足が細いのに太ってくる(中心性肥満)、首のうしろに脂肪のかたまりができる、アザができやすい、皮膚が薄くなり紫色の皮膚の線ができる、短気で憂鬱になる、骨が非常にもろくなり骨折しやすくなる(骨粗鬆症)などの特徴的症状を呈します。感染症にかかりやすくなることもあり、また記名力障害やうつといった精神症状を呈することもあります。
先端巨大症もクッシング病も、放置すると合併症にて死亡率が高くなります。逆に治療にて過剰なホルモンを抑制することができれば、健康人の平均余命と同等になることが知られています。
プロラクチン産生腫瘍(PRL産生腺腫、プロラクチノーマと呼ばれます)の場合、女性では月経不順、不妊、性欲低下、妊娠していないのに乳汁がでてくるなどの症状を呈します。男性でも乳汁分泌がおこる、などの症状が特徴的です。
3)ホルモンの障害(下垂体機能低下症)による症状は、どのホルモンが分泌低下をおこすかによって異なりますが、GH分泌低下低下では、疲れやすくなったり、体脂肪が増加したりします。ACTH分泌不全では、倦怠感、体重減少、食欲低下などを呈します。甲状腺刺激ホルモン低下では浮腫、便秘、体重増加などを呈します。
後葉が障害されると抗利尿ホルモンが分泌されなくなり、尿崩症になります。尿崩症になると、喉が渇いてたくさん水を飲み、薄い尿がたくさんでるようになりますが、下垂体腺腫の初期症状としての後葉障害は多くはありません。
汎下垂体機能低下症といってすべてのホルモンの分泌不全をきたすこともあります。 下垂体機能低下が急激におこった場合(出血や梗塞がおこった場合。下垂体腺腫が隠れている事があります。下垂体卒中と呼ばれます。)や、下垂体機能低下に対して適切なホルモン補充が行われなかった場合は、意識障害やショック状態など非常に危険な状態を呈することもあります。症状を呈する下垂体卒中では一般に早期の手術が必要です。
必要な検査や検査所見
CTやMRIなどの画像検査、ホルモンの検査、視力・視野の検査などが必要です。
画像検査では造影剤を用いて腫瘍と正常下垂体の位置を同定することが基本的には必要になります。腫瘍の進展範囲を正確に同定します。手術が必要な場合は、これらの画像をもとに手術計画をたてます。また経鼻手術となることがほとんどですので、鼻腔、副鼻腔の解剖も術前に詳細に検討することが必要です。
ホルモン検査は、採血や負荷試験(薬でホルモンを刺激、あるいは抑制してから採血を行います)を行います。診断、治療効果の判定、外来フォローアップに必要な情報です。検査は内分泌内科医にお願いしております。
視力・視野の検査は、眼科の先生に検査をお願いします。これも術前術後の比較が大事な検査となります。
クッシング病の場合は画像上の診断が困難なことも多く、必要に応じて海綿静脈洞サンプリングという、やや侵襲的なカテーテル検査が必要となることもあります。
手術が必要な場合、術前に内視鏡にて鼻内環境をチェックする必要もあります。
一般的な治療
ホルモンを作っていない無症状の腺腫であれば慎重な経過観察を行います。無症状の腺腫で治療をすすめられた場合は、セカンドオピニオンを受ける事をお勧めします。
症状のある下垂体腺腫では何らかの治療が必要となります。治療は、手術、薬物治療、放射線治療の組み合わせで行います(図7)。
プロラクチン産生腫瘍は、内服薬での治療が第一選択となります。カバサールという内服薬が、週に1,2回の内服で効果があります。
内服薬の効果がない一部のプロラクチン産生腫瘍 や、内服薬の副作用(胃腸障害など)が強い場合は手術摘出を必要とすることがあります。
それ以外の症状のある下垂体腺腫では、まず手術での治療が第一選択となります。
手術は経蝶形骨手術といって、開頭ではなく鼻の穴から手術を行います。「①下垂体腺腫とは」で説明させてもらったとおり、下垂体の存在するトルコ鞍は鼻からみるとちょうど蝶形骨という空間に突出するように存在しており、開頭でこの部位に到達するよりも、鼻からのアプローチするほうが遥かに効率的です。しかし腫瘍の進展具合によっては開頭が必要となります。手術で正常下垂体を極力温存しながら腫瘍を摘出します。完全に腫瘍が摘出できた場合は、追加治療は不要です。腫瘍が一部残存した場合、特に機能性の下垂体腺腫では追加治療が必要になります。
先端巨大症では、手術後にホルモンが正常化しない場合、内服薬や注射薬を検討します。薬物療法を行う場合も、手術にて可及的に手術摘出を行う事で、その後に行う薬物治療の効果がより望めます。
クッシング病でも術後のホルモンが正常化しない場合、薬物治療が必要です。
放射線治療は、クッシング病や先端巨大症で術後にホルモンが正常化しなかった場合や、大きな下垂体腺腫で手術によって十分に摘出するのが困難な場合に検討し、効果が期待できます。同一の部位に一度しか放射線治療はできないため、慎重に計画を練る必要があります。また遅発性に下垂体機能が低下することもあり、長期の内分泌学的フォローアップが必要です。
手術により減圧がはかれると、目の症状(視野障害、視力障害)は直後から回復を認めます。ホルモンの症状については十分な経過観察が必要です。時に遅発性に下垂体機能低下を来す事があり、この意味でも慎重な経過観察は必要です。
良性腫瘍といっても、再発率は比較的高く、非機能性下垂体腺腫においても10年で10%程度の再発率をしめします。従って、安易な外来フォローアップ打ち切りは慎むべきです。また機能性下垂体腺腫はより高い再発率をしめすことを肝に命じる必要があります。
再発下垂体腺腫に対する治療は個々の状況に応じて様々ですが、一般に初発の下垂体腺腫の治療よりも困難な治療になります。
再発の原因としては初回手術での十分な腫瘍摘出ができなかった場合、腫瘍が手術で摘出困難な場所に存在していた場合、腫瘍そのものの浸潤能が高い場合など、複合的要因がからんでいると思われます。
当院の治療の特徴
下垂体腺腫は多領域における専門的治療が必要な疾患です。 柔らかい腫瘍が多く、あまり慣れていない施設でも吸引にて摘出することで、減圧がはかれ一時的に症状が軽快します。しかし適当な摘出に終わると、長期的な再発リスクが増し、機能性腺腫の場合には特に内科的治療など他科との連携が必要となる疾患です。アプローチ、開窓範囲、頭蓋底再建など、十分な知識と経験が必要な領域です。またこの領域は現在脳神経外科の中でも非常に進歩が早く、専門的に治療にあたる人員が必要です。
特に、再発下垂体腺腫、難治性下垂体腺腫などに対しては十分な診療体制が必要になります。機能性下垂体腺腫に関しては、内分泌内科医の治療介入が必要です。
当院では伝統的に唇の裏を2~3cm程度の小切開で行う低侵襲な手術を実践し、負担を軽減しているのが特徴でした。また世界に先駆け、被膜外摘出という概念を提唱し、顕微鏡手術を行っていた時代から当時困難とされていた海綿静脈洞進展腫瘍に対して治療をおこなうための手術改良をおこなっておりました。近年では積極的に内視鏡手術を導入し、より低侵襲で効果の高い治療を目指しております。
内視鏡を使用した手術では、深部がより明るく広く観察できるようなりました。また鼻からみた頭蓋底解剖も詳細に理解されるようになれ、手術器具も改良された結果、従来手術困難とされた部位/進展に対しても手術治療が可能となってきています。現在、国内外の施設で内視鏡による手術が主流となっています。また内視鏡を用いる事で、下垂体手術という範囲をこえて、頭蓋底手術の一手技としての応用を持つようになり、脳神経外科領域の中でも現在進歩の早い領域といえます。この進歩においていかれないように、当院では国内外の下垂体/頭蓋底手術専門医(脳外科医、耳鼻科医)と積極的に意見及び人事交流を行っております。またより良い手術方法を当院から発信することも目標としております。
以下、当院における経鼻内視鏡下垂体手術の考え、流れを説明致します。
まず、当院脳外科全体の考えとして、手術適応については非常に厳格であり、不必要な手術を一切排しております。その一方で、手術合併症を恐れるあまり(つまり困難な手術ということです)必要な手術を施行せずに経過観察をおこなうといった消極性も排しております。ハイリスク症例も当院が最後の砦と考え、治療にあたっております。
手術必要と判断した場合は、安全性を確保したうえでの最大限切除を目指しています。単に減圧がはかれればいいという安易な考えは排除しています。
機能性腺腫においても従来手術が困難と思われていた海面静脈洞や頭蓋内に進展した部分についても積極的に切除、腫瘍体積減少をはかります。海面静脈洞内の腫瘍については、従来危険とされていましたが、術中の神経モニタリング、内視鏡などの特殊器具、止血法の進歩、解剖学的理解により従来よりも積極的な摘出が可能となっています。
一般的な下垂体腺腫では手術時間は約2-4時間程度です。頭蓋内に進展した一部の大きな下垂体腺腫や、同様のアプローチで摘出をおこなう頭蓋咽頭腫、髄膜種といった疾患では6-8時間、時にはそれ以上の時間がかかることもあります。手術室では麻酔の導入離脱や、手術機器のセットアップにも時間がかかりますので、実際に手術場にいる時間はより長くなります。
手術は通常、耳鼻科医と脳外科医の共同(4-hands surgeryと呼ばれます)で行います(図8)。チーム手術を行う事により、術中の判断ミスを最小化し、不測の事態にも精神的余裕をもって適切に対処することができます。またそれぞれの診療科の長所を活かすことで、患者さんのためにより最適な医療を行う事ができます。
まず、鼻粘膜の処置を行います。嗅覚温存を最大限に可能にすると思われるアプローチ(両側modified rescue flap+olfactory mucosal strip温存法)を導入しております。鼻粘膜の切除を最小にしつつ、十分な視野および器具の操作空間を提供する方法です。尚、鼻中隔湾曲などの鼻内病変も、手術操作の妨げになる場合は、適宜修正します。
その後、蝶形骨洞を十分に開窓し、トルコ鞍を十分に観察します。術中ナビゲーション(車を運転するかたならわかりやすいと思いますが、いわゆるGPSシステムです。術中の構造物が術前画像のどの部位にあたるかを高い精度で同定します)や超音波ドップラー血流計(器具の先端近くにある血流を感知します)と呼ばれる道具をもちい、確実に左右の内頸動脈の位置を同定します(図9)。内頸動脈を傷つけないように、しかし十分に術野が広くなるようにトルコ鞍を開窓し、下垂体を覆う硬膜も広く切開します。これらの開頭が不十分なことは、最大限の摘出が困難になる理由の一つですので、開窓範囲は左右の内頸動脈、海綿静脈洞が損傷しない範囲で十分に確保します。尚、巨大下垂体腺腫などの場合は上記の従来の開窓でも不十分です。拡大蝶形骨手術や経鞍結アプローチとよばれる、より拡大した骨削除が必要です。
腫瘍は可及的に一塊として摘出します(図10)。これを被膜外摘出とよびます。腫瘍を内側から吸引しながら摘出する方法と比較して手術難度はやや上がりますが、腫瘍と正常下垂体の境界をおうことで、周辺解剖を理解したより確実な摘出を計ることができ、また腫瘍残存をおさえることができます。また同様の手技にて吸引困難な固い腫瘍や、機能性下垂体腺腫の成績向上もはかれます。
腫瘍摘出後、摘出腔を角度のついた内視鏡で十分に観察し、残存腫瘍があれば摘出します。海綿静脈洞に進展した腫瘍は安全な範囲で摘出します。この際に、内頸動脈、脳神経の位置を確認することは当然です。内頚動脈は直視下にみえることもありますし、超音波ドップラー血流計を使用して同定することもあります。脳神経は、電気刺激をすることで眼球を動かす筋肉の筋電図を感知する脳神経モニタリングを行い、同定します(図11)。
非機能性下垂体腺腫の場合、あえて海綿静脈洞進展部を残すこともあります。ホルモン産生性腫瘍の場合は、状況によりますが、海綿静脈洞を積極的に解放し、徹底的な掻爬を行うこともあります。
下垂体の上方は脳脊髄液で満たされているため、摘出に伴い脳脊髄液漏出をみとめることがあります。また腫瘍が大きい場合におこなう拡大蝶形骨手術では、あえて脳脊髄液を流出させながら腫瘍摘出を優先します。脳脊髄液漏出の程度に応じて腹部から採取した脂肪などを用いて穴を閉鎖します。大量の髄液漏の場合は、有茎の鼻中隔粘膜弁(鼻中隔粘膜の一部を、血流を保ったまま採取することです)で採取し、頭蓋底に敷き込むことでより確実な閉鎖を行います(図12)。
脳脊髄液漏出は、やみくもに漏出部位にものを詰め込むだけでは対処できません。術中の脳脊髄液漏出の程度に応じて、段階的に閉鎖方法を順次強化するプロトコールで対処します。
鼻腔にパッキングをして終了としていましたが、現在は鼻腔内にパッキングをおこなわず、必要に応じて蝶形骨洞内のみにパッキングを行う方法をとっております。術後、早期から鼻呼吸を可能とし、苦痛を軽減するためです。
ごく少数の頭蓋内に進展した複雑は下垂体腺腫症例では開頭手術を行う事もありますが、稀です。開頭手術は経鼻手術と同日に行うか、場合によっては待機的に行います。
術後は通常、手術翌日から離床をおこないます。術翌日から離床、食事、歩行可能です。術後1週間弱で退院可能です。
一時的に軽度の尿崩症となり、尿量が増える事がありますが、通常一過性で自然になおります。特に治療しないことが多いですが、尿量に応じて飲水ができない場合などは、一時的に抗利尿ホルモンを投与して、尿量を調整することもあります。
退院前に電解質バランスの評価や術後の髄液鼻漏の有無のチェックを行います。1割弱の患者さんで術後5—7日にかけて遅発性に低ナトリウム血症を認めることがありますので、採血にてこれを評価し、適切な外来フォローアップ及び治療を行います。
手術後、約3週間は重い物を持ち上げたり、鼻をかんだり、前屈みになったりすることを避けてもらいます。急激に頭蓋内圧が更新し、髄液漏となることを避けるためです。飛行機搭乗は術後10日程から許可しています。
術後しばらくは鼻洗浄、及び耳鼻科にて鼻内処置を施行してもらいます。
内分泌学的検査は術直後、および術後1ヶ月以上あけてから行います。
当然ですが、手術は生体にとって侵襲であります。このような侵襲に対して、生体はステロイドモルモンを下垂体からのホルモンを介して産出します。下垂体腺腫の患者さんでは、このストレスに対する応答が弱いことがありますので、必要に応じて、術前からステロイドを処方します。必要な場合も1週間程度で漸減し、終了しますが、術前から下垂体機能低下症をみとめる場合や、巨大下垂体腺腫治療の場合は、そのまま継続することもあります。
機能性腺腫の場合は内分泌学的な長期フォローアップが必要です。非機能性腺腫と比較すると比較的長期再発しやすいからです。また画像上の変化よりも内分泌学的検査の方が高い検査感度を有するからです。
非機能性腺腫の場合も画像にて長期フォローアップを行います。通常半年〜1年毎にMRI撮影を行います。
以上、国内外の施設から積極的に技術/管理を吸収し、当院の伝統と融合することで、質の高い経鼻内視鏡手術を目指しています。





